心筋梗塞とは
 心筋梗塞は、心臓に酸素や栄養を運ぶ冠動脈(冠状動脈ともいう)が塞がって血液が滞り、心筋(心臓を動かす筋肉)が壊死に至る疾患です。
心筋梗塞は、心臓に酸素や栄養を運ぶ冠動脈(冠状動脈ともいう)が塞がって血液が滞り、心筋(心臓を動かす筋肉)が壊死に至る疾患です。
冠動脈は大動脈弁の直上の外側で大動脈から分岐し、心臓の上を樹木の枝の冠のように通っています。冠動脈には右冠動脈、左前下行枝、左回旋枝の3本があり、左前下行枝と左回旋枝を合わせて左冠動脈と呼ばれ、その付け根を主幹部といいます。
心筋が動くためには、これら3本の冠動脈を通じて酸素と栄養を得る必要があります。冠動脈が塞がると、塞がった冠動脈の先にある心筋は酸素と栄養を受け取れなくなり、壊死します。壊死した心筋が再生することはありません。心筋が壊死すると、心臓は全身に十分な血液を送れなくなり、早急に治療しないと生命の危険があります。
これら3本の冠動脈のうち1本が塞がった状態を1枝病変、2本が塞がった状態を2枝病変、3本すべてが塞がった状態を3枝病変と呼び、塞がった部分が多いほど重症とされます。
急性心筋梗塞とは
心筋梗塞の大半が、突然起こる急性心筋梗塞です。急性心筋梗塞は、血栓が突然できて冠動脈に詰まることで起こります。
気づかない間に血管が塞がる心筋梗塞もありますが、ここでは心筋梗塞の大部分を占める急性心筋梗塞を中心に解説します。
狭心症と心筋梗塞の違い
 心筋梗塞と同じような虚血性心疾患として狭心症があります。心筋梗塞と狭心症の違いは冠動脈の塞がり方にあります。
心筋梗塞と同じような虚血性心疾患として狭心症があります。心筋梗塞と狭心症の違いは冠動脈の塞がり方にあります。
心筋梗塞では冠動脈が閉塞して血流が止まっているのに対し、狭心症では冠動脈の内径が狭くなっており、まだ少しは血流がある状態です。したがって、心筋梗塞の方がより危険で深刻といえます。
どちらも胸痛や圧迫感などの症状が出ますが、狭心症の場合はこれらの症状が数分から長くても15分程度の一時的なものであるのに対し、心筋梗塞の場合は30分以上続き、安静にしていても、救急薬であるニトログリセリンを服用しても治まりません。また、脂汗や冷や汗、顔面蒼白感などより重篤な症状を呈します。場合によっては、嘔吐をしたり、失神をしたりと多岐に渡ります。
心筋梗塞の原因
動脈硬化が、心筋梗塞を引き起こす最大の原因といわれています。
動脈硬化は、高血圧や脂肪の過剰摂取など様々な要因によって血管に柔軟性がなくなり、硬くなる現象をいいます。動脈硬化が進行すると、動脈壁が厚くなり、血管の内径が狭まります。この血流が低下した状態を、狭心症といいます。
心筋梗塞の多くは、動脈硬化を起こした血管壁の内側に、脂肪のコブができることによって起こります。
まず、血液中のLDLコレステロール(悪玉コレステロール)が増加しすぎると、傷ついた内皮細胞(動脈血管壁を形成する最も内側の細胞)の隙間からLDLコレステロールが血管壁の内側に侵入します。
その後、コレステロールを排除しようとする免疫細胞なども入り込み、血管壁がコブのように膨らみます。このアテローム(粥腫・じゅくしゅ)と呼ばれる脂肪のコブが肥大して破裂すると、急速に血栓が形成され血管を塞いでしまいます。この状態を心筋梗塞といいます。
心筋梗塞のリスク要因
心筋梗塞になりやすい要因は以下の通りです。これらの要因が3つ以上当てはまる場合、男性は50歳以上、女性は60歳以上で心筋梗塞を発症する危険性が高いと考えてください。
平均発症年齢は男性より女性の方が約10歳高く、これは女性ホルモンの影響によるものと考えられます。
肥満
外見上、明らかに肥満とわかる方はもとより、外見上は痩せていても内臓周辺に脂肪が多い内臓脂肪型肥満(メタボリック症候群)の方も発症のリスクがあります。
ストレス
 精神的なストレスの他にも、激しい労働などといった肉体的なストレスも影響があります。
精神的なストレスの他にも、激しい労働などといった肉体的なストレスも影響があります。
喫煙
 喫煙により血管が傷つけられ、血管の収縮、血液凝固、動脈硬化などを引き起こします。
喫煙により血管が傷つけられ、血管の収縮、血液凝固、動脈硬化などを引き起こします。
家族歴
ご家族に狭心症や心筋梗塞の方がいると、体質的にも生活習慣的にも発症のリスクがあると考えられます。
心筋梗塞の引き金
心筋梗塞の直接の誘因となるのは、次のような要因が考えられます。
- 重労働などによる激しい疲労
- 睡眠不足
- 精神的・肉体的ストレスが大きい
- 暴飲暴食
- うつ状態
- 急激な気温の変化
心筋梗塞は冬に多く発症することが知られています。冬は屋内と屋外の温度差が激しく、室内でも寒い脱衣所と暖かい浴室の温度差が大きいため、血圧が大きく変動し、心臓に負担がかかるためと考えられます。
心筋梗塞の症状
心筋梗塞の最も特徴的な症状は、脂汗をかくような胸の激痛です。人によっては痛みよりも、胸が締め付けられるような圧迫感や、焼けるような感覚と表現されることもあります。
心筋梗塞は狭心症と違い、症状は一時的(数分~15分程度)ではなく、30分以上続きます。そのため、時には恐怖感や不安感が伴うこともあります。
痛みは主に胸の中央から胸全体に及びますが、左胸から顎の辺り、左肩から左腕にかけて広がる場合もあります。このため、心臓からの痛みとは考えず、胃痛や歯痛と間違える方もいます。また、背中の痛みが起こる方もいます。
呼吸困難、冷や汗、吐き気を訴える方もいます。顔面蒼白、脱力感に襲われ、動悸、めまい、失神、ショックなどの症状が現れることもあります。
心筋梗塞の検査
心筋梗塞の検査には、心電図検査、血液検査、画像検査の3つの検査方法に大別されます。
血液検査
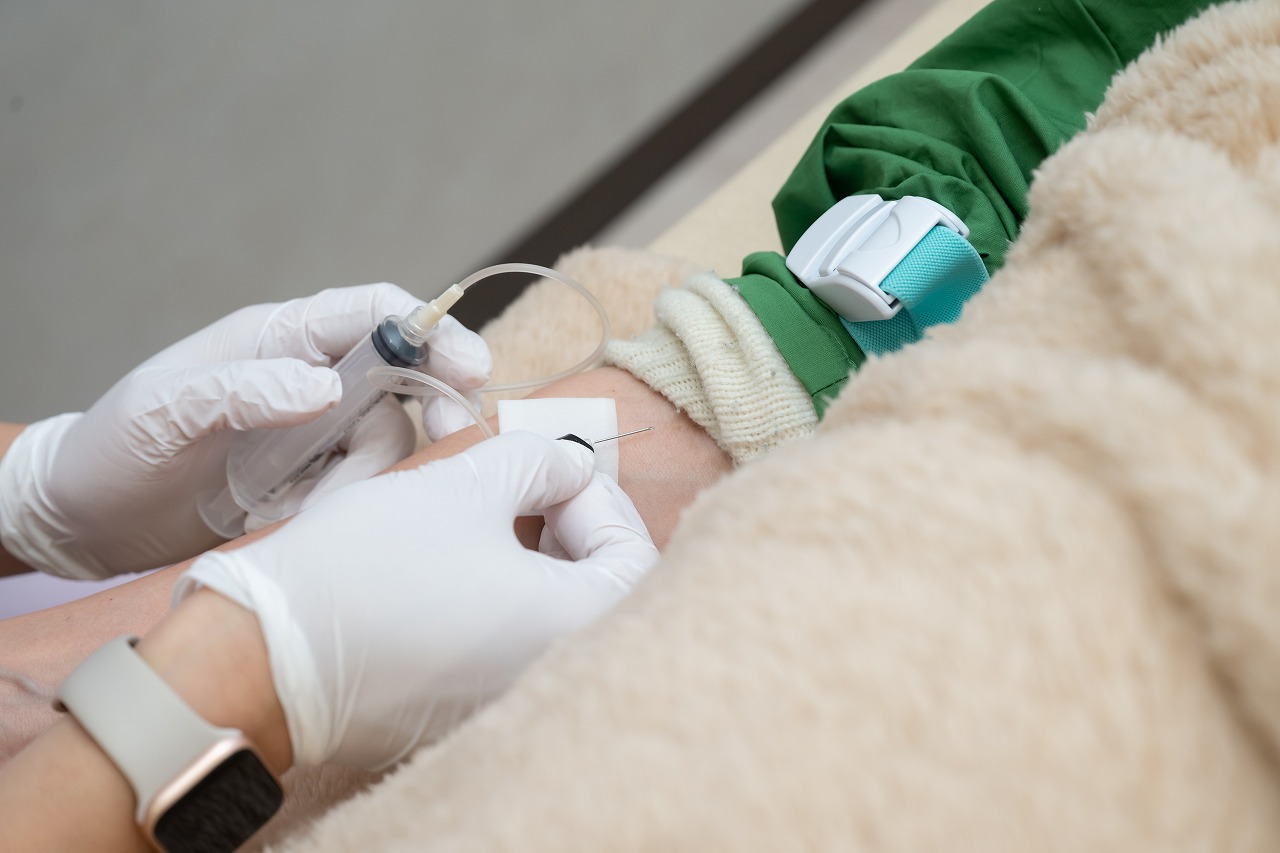 心筋梗塞は、血液検査によって診断が可能です。心筋梗塞が発生し、心筋が壊死すると、心筋細胞から様々な酵素が血液中に漏れ出します。
心筋梗塞は、血液検査によって診断が可能です。心筋梗塞が発生し、心筋が壊死すると、心筋細胞から様々な酵素が血液中に漏れ出します。
クレアチンホスホキナーゼ(CPK)
最も一般的な心臓マーカーです。心筋梗塞発症後の4~5時間で、血中に増加します。
CK-MB
この酵素の血中濃度が高くなると、かなり高い確率で心筋障害の可能性を指摘できます。この値は壊死の程度を正確に示しています。
トロポニン
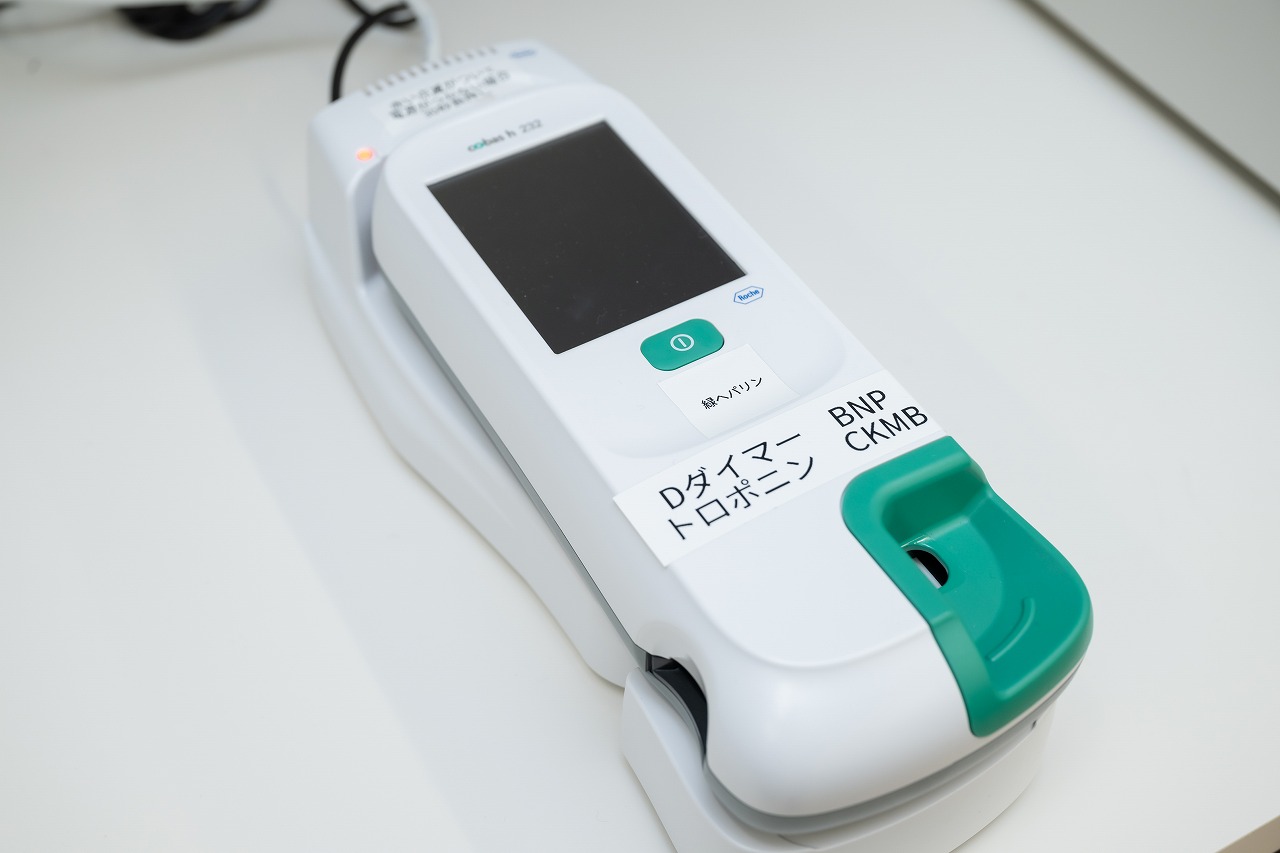 近年、この酵素も一般的なマーカーとして扱われるようになりました。この酵素が最も早く上昇し、90~95%の精度で心筋梗塞を診断できるためです。心筋梗塞の度合いにもよりますが、血中濃度は発症後3~12時間で上昇し始め、数日間は高い数値を保ちます。
近年、この酵素も一般的なマーカーとして扱われるようになりました。この酵素が最も早く上昇し、90~95%の精度で心筋梗塞を診断できるためです。心筋梗塞の度合いにもよりますが、血中濃度は発症後3~12時間で上昇し始め、数日間は高い数値を保ちます。
BNP(脳性ナトリウム利尿ペプチド)
このホルモンの血中濃度を測定することで、心不全(心筋梗塞などによる心機能の低下)の有無を判定することが可能です。心筋を保護するために主に心室から分泌され、心臓に負荷がかかったり心筋が肥大したりすると血中濃度が上昇するためです。自覚症状が現れる前から濃度が上昇するため、心機能障害の早期発見に有効です。
心電図検査
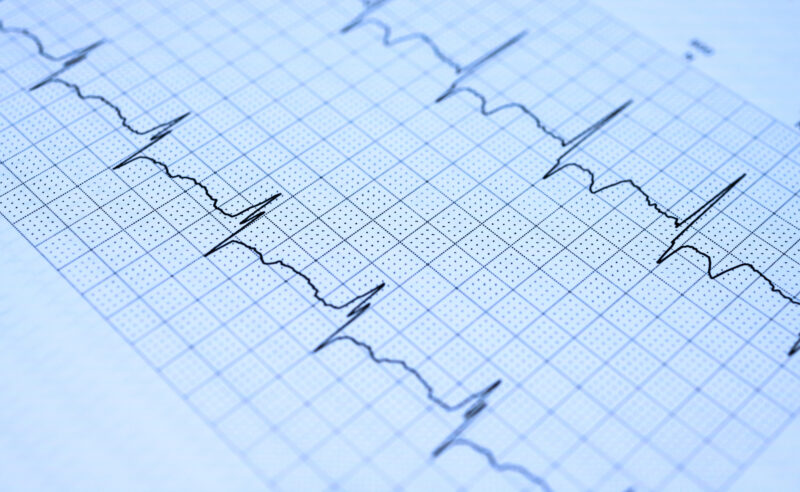 心電図とは、被験者の胸部などに電極を貼り、心臓の電気的活動をグラフの形で記録したものです。心筋梗塞が発生すると、一般的な波形の変化が観察できるため、血管の詰まった場所や程度を推察することが可能です。
心電図とは、被験者の胸部などに電極を貼り、心臓の電気的活動をグラフの形で記録したものです。心筋梗塞が発生すると、一般的な波形の変化が観察できるため、血管の詰まった場所や程度を推察することが可能です。
画像検査
胸部レントゲン検査
 X 線(レントゲン)を照射して心臓の画像をとらえる検査です。心筋梗塞で心不全を起こした場合、肺のうっ血や心拡大などといった心不全の像が写ります。
X 線(レントゲン)を照射して心臓の画像をとらえる検査です。心筋梗塞で心不全を起こした場合、肺のうっ血や心拡大などといった心不全の像が写ります。
心エコー検査
 心エコー検査は、人間の耳には聞こえない高周波の音波である超音波(エコー)を使って心臓の状態を調べる検査です。心電図の変化や心筋マーカーの上昇よりも、心筋への血液供給の低下による心室収縮力の低下や消失の方が早く現れるため、有用性が高いです。ベッドの脇で簡単に検査が行え、患者様の体への負担もかかりません。
心エコー検査は、人間の耳には聞こえない高周波の音波である超音波(エコー)を使って心臓の状態を調べる検査です。心電図の変化や心筋マーカーの上昇よりも、心筋への血液供給の低下による心室収縮力の低下や消失の方が早く現れるため、有用性が高いです。ベッドの脇で簡単に検査が行え、患者様の体への負担もかかりません。
心筋シンチグラム検査(心臓核医学検査)
この検査は、体内に注入した放射性同位元素(ラジオ・アイソトープ)を用いて血流を測定するコンピュータ断層撮影です。放射性同位元素の中には、心筋梗塞を起こした部位に集積する性質を持つものがあり、これを利用して確定診断を行うことが可能です。放射線をうまく遮蔽(しゃへい)する装置が必要なため、急性期の検査ではありません。心筋梗塞の程度重症度、また生きている心筋が残存しているかを判定します。高度医療機関で行います。
冠動脈造影検査,カテーテル治療
緊急病院で診断がつき次第、すぐさまカテーテル検査室で検査を行います。手首や肘、鼠径部から局所麻酔をし、細いチューブを挿入後カテーテルにて冠動脈造影をします。閉塞している部位にワイヤー線を通過させ、血栓吸引やバルーン拡張をし、ステント留置をして血流を再開通させます。発症から再開通までが早ければ早いほど、生きている心筋を救うことができます。
心筋梗塞の治療
カテーテル治療
冠動脈にカテーテルを挿入し、バルーン(風船)を膨らませて閉塞部位を拡張し、ステント(網目状の管)を挿入して動脈を開いた状態に保ちます。この治療を再灌流療法といい、発症から12時間以内に血流を回復させることが重要とされます。治療前後で痛みが強い場合には、モルヒネを投与し痛みを緩和することがあります。
バイパス手術
閉塞部位が複雑でカテーテル治療が難しい場合や心筋梗塞での合併症としての新破裂、脚や腕から採取した血管を使って閉塞した冠動脈に迂回路(バイパス)を作る全身麻酔によるバイパス手術が行われる場合があります。
心臓リハビリテーション
 急性心筋梗塞発症後または心臓手術日から1~2週間、入院先の医療機関でリハビリを行います。これを急性期リハビリといいます。急性期の治療とあわせて、リハビリの負荷量を段階的に増やしていきます。
急性心筋梗塞発症後または心臓手術日から1~2週間、入院先の医療機関でリハビリを行います。これを急性期リハビリといいます。急性期の治療とあわせて、リハビリの負荷量を段階的に増やしていきます。
それから2~3ヶ月までを回復期リハビリといいます。この期間は、退院して社会復帰することを目標とします。運動負荷試験などの心機能検査や積極的な運動療法を実施します。
発症後2~3ヶ月以降を維持期リハビリといいます。当院でも心筋梗塞後の再発予防や現在の自覚症状や体力のチェック、実生活復帰支援のためのリハビリを行ってまいります。
違う地域で心筋梗塞の治療をした方でも、その後のリハビリ先でお困りの際には是非ご相談ください。










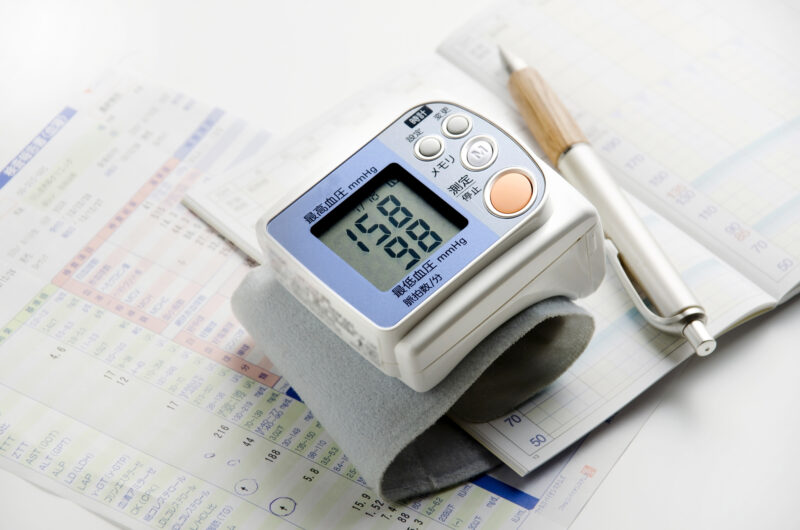 高血圧は心臓にかかる負担が大きく、特に朝の血圧が高い方は注意が必要です。早朝や午前中に血圧が上昇しやすく、心筋梗塞が生じやすくなります。
高血圧は心臓にかかる負担が大きく、特に朝の血圧が高い方は注意が必要です。早朝や午前中に血圧が上昇しやすく、心筋梗塞が生じやすくなります。 糖尿病は動脈硬化を発症しやすくします。
糖尿病は動脈硬化を発症しやすくします。